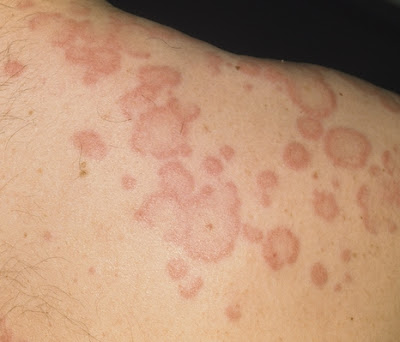
En mis últimas guardias en urgencias pediátricas he visto algún que otro caso de urticaria aguda. Así, de paso que me ponía al día con esta entidad, he aprovechado para hacer un pequeño post sobre este tema.
Y bien, ¿qué es la urticaria? Consiste en la aparición de habones o ronchas en la piel que pican mucho. Son lesiones fugaces, que duran menos de 24 horas y cambiantes de localización. Pueden desaparecer y aparecer de nuevo durante horas a semanas.
Típicamente los síntoma aumentan con el calor, con el roce (en la cama por la noche), el ejercicio o la irritabilidad.
Puede acompañarse de inflamación de manos y pies, cara, e incluso dificultad para respirar y tragar, en cuyo caso estariamos hablando de angioedema. El angioedema es una tumefacción de las partes blandas, en general indolora, que puede producir sensación de quemazón. Se considera la extensión profunda de la urticaria.
El extremo más grave de este cuadro es la reacción anafiláctica, que cursa con síntomas y signos en la piel y además afectación de otros sistemas, como el respiratorio, cardiovascular o digestivo. En este caso los síntomas cutáneos se pueden acompañar de dificultad respiratoria por edema de glotis, hipotensión arterial, shock, taquicardia, dolor abdominal, vómitos, diarrea...
¿Cuales son las causas de una urticaria? Son muy variadas. En la mayoría de los casos se debe a una infección, sobre todo vírica. Puede haber también causas alimentarias, como la leche de vaca, frutos secos, marisco, pescado... así como por picaduras de insectos, fármacos, calor, ejercicio, contacto con plantas, animales, cosméticos, inhalación de polvo o polen... Como véis, las causas son múltiples y muy variadas, por lo que el diagnóstico etiológico sólo se consigue en un 30% de los casos.
El diagnóstico es fundamentalmente clínico, simplemente a través de una buena historia clínica y anamnesis, sin necesidad de realizar pruebas complementarias en el caso de una urticaria aguda.
El tratamiento dependerá de la gravedad del cuadro. En casos leves, suelen utilizarse antihistamínicos: Atarax, Polaramine, Aerius... y en casos refractarios pueden usarse corticoides.
Para urticarias graves, en el contexto de anafilaxia o compromiso respiratorio, es necesario administrar oxígeno mediante mascarilla, así como adrenalina, broncodilatadores si hay broncoespasmo, anthistamínicos y corticoides.
¿Cuando se debe acudir al servicio de Urgencias?
- Cuando el niño respira, tiene ronquera o pitos.
- Si el niño no puede tragar o babea mucho.
- Si el niño se encuentra mal o se le hincha la cara.
- Si la urticaria aparece después de la picadura de un mosquito o de la ingestión de un alimento que previamente le haya producido una reacción alérgica.
27 de junio de 2012
17 de junio de 2012
La infección de orina en los niños
La infección de orina es muy frecuente en los niños. Durante mi rotación actual por la sección de lactantes siempre hay algún niñito (si no son dos o tres), afectado de este problema.
Y bien. ¿Qué es una infección de orina o también llamada, infección del tracto urinario (ITU)? Es aquella que afecta a cualquiera estructura desde la uretra hasta los riñones. Hablamos de infección urinaria baja a aquella que afecta a uretra y/o vejiga, y la la infección urinaria alta o pielonefritis a aquella que afecta a los uréteres y al riñón.
La infección de orina suele estar producida por bacterias, especialmente la E.Colli, la responsable del 80% de los casos. Esta bacteria procede de la flora de las heces y del área perianal. La ITU es la infección bacteriana constatable más frecuente en la infancia. Es más frecuente en las niñas, por tener una uretra más corta y ancha(excepto en el primer año de vida, donde es más frecuente en los varones).
Una ITU en un recién nacido o un lactante puede dar síntomas de lo más inespecíficos: fiebre, irritabilidad, rechazo de las tomas, letargia, vómitos, o retraso en el crecimiento. Según el niño va creciendo, los síntomas se van pareciendo más a los del adulto: cambios en la continencia urinaria (un niño que antes era continente, puede dejar de serlo), dolor abdominal, dolor de espalda, disuria (molestias al orinar), polaquiuria (micciones más frecuentes), sensación de que la orina "huele mal o es más turbia"...
El diagnóstico se basa en primer lugar en la recogida de una micción para la realización de unos análisis rápidos que nos puedan orientar hacia una infección: la tira de orina y/o el sedimento de orina. La presencia de leucocitos o nitritos positivos en la tira de orina, y leucocituria y bacteriuria en el análisis de orina, son compatibles con una ITU.
Sin embargo, la prueba definitiva de que existe una infección de orina es un urocultivo, resultado que tarda 48-72 horas en obtenerse.
La recogida de orina puede variar según la edad del niño o su sintomatología (necesidad de tratamiento inmediato y/o fiebre elevada). Si el niño es continente se recoge una muestra de la mitad del chorro miccional. Si es menor de dos años, se puede hacer "al acecho", bolsa, sondaje o incluso punción suprapúbica (pinchar con una aguja directamente en la vejiga), siendo este último método el más fiable por ser el más estéril.
El tratamiento de la ITU es el tratamiento antibiótico, que puede ser por vía oral o intravenosa, dependiendo de la edad del niño, la presencia o no de fiebre, signos de gravedad, presencia de uropatía o reflujo vesiculo ureteral previo... y puede durar de 3 a 10 días. Lo habitual es que en las primeras 24-48 horas desde el inicio del tratamiento antibiótico se note ya una mejoría en la sintomatología del niño.
Habitualmente las ITUs no tienen consecuencias perjudiciales a largo plazo, especialmente si no son frecuentes y sólo afectan al tracto urinario bajo (cistitis). Sin embargo, en los niños más pequeños, las infecciones repetidas no tratadas pueden dar lugar a cicatrices y lesiones en los riñones que pueden dañarlos y afectar a su función.
Tras una infección de orina es habitual la realización de pruebas complementarias. La primera prueba a hacerse, bien de forma ambulatoria o durante el ingreso, es una ecografía renal.
Este procedimiento muchas veces es motivo de nerviosismo para las madres, ya que piensan que algo malo tiene que pasarle a sus pequeños para que le hagan pruebas. Sin embargo, en la gran mayoría de las ocasiones, la ecografía resulta ser normal. Se hace para descartar problemas que se asocian con las infecciones de orina, tales como el reflujo vesico-ureteral (reflujo de orina desde la vejiga hasta los ureteres y a veces hasta los riñones), malformaciones obstructivas, dilatación del tracto urinario...
A los 6 meses puede realizarse una gammagrafía renal, útil para detectar posibles cicatrices o lesiones residuales en el riñón.
En cualquier caso el pronóstico en la mayoría de los casos es favorable.
Y bien. ¿Qué es una infección de orina o también llamada, infección del tracto urinario (ITU)? Es aquella que afecta a cualquiera estructura desde la uretra hasta los riñones. Hablamos de infección urinaria baja a aquella que afecta a uretra y/o vejiga, y la la infección urinaria alta o pielonefritis a aquella que afecta a los uréteres y al riñón.
La infección de orina suele estar producida por bacterias, especialmente la E.Colli, la responsable del 80% de los casos. Esta bacteria procede de la flora de las heces y del área perianal. La ITU es la infección bacteriana constatable más frecuente en la infancia. Es más frecuente en las niñas, por tener una uretra más corta y ancha(excepto en el primer año de vida, donde es más frecuente en los varones).
Una ITU en un recién nacido o un lactante puede dar síntomas de lo más inespecíficos: fiebre, irritabilidad, rechazo de las tomas, letargia, vómitos, o retraso en el crecimiento. Según el niño va creciendo, los síntomas se van pareciendo más a los del adulto: cambios en la continencia urinaria (un niño que antes era continente, puede dejar de serlo), dolor abdominal, dolor de espalda, disuria (molestias al orinar), polaquiuria (micciones más frecuentes), sensación de que la orina "huele mal o es más turbia"...
El diagnóstico se basa en primer lugar en la recogida de una micción para la realización de unos análisis rápidos que nos puedan orientar hacia una infección: la tira de orina y/o el sedimento de orina. La presencia de leucocitos o nitritos positivos en la tira de orina, y leucocituria y bacteriuria en el análisis de orina, son compatibles con una ITU.
Sin embargo, la prueba definitiva de que existe una infección de orina es un urocultivo, resultado que tarda 48-72 horas en obtenerse.
La recogida de orina puede variar según la edad del niño o su sintomatología (necesidad de tratamiento inmediato y/o fiebre elevada). Si el niño es continente se recoge una muestra de la mitad del chorro miccional. Si es menor de dos años, se puede hacer "al acecho", bolsa, sondaje o incluso punción suprapúbica (pinchar con una aguja directamente en la vejiga), siendo este último método el más fiable por ser el más estéril.
El tratamiento de la ITU es el tratamiento antibiótico, que puede ser por vía oral o intravenosa, dependiendo de la edad del niño, la presencia o no de fiebre, signos de gravedad, presencia de uropatía o reflujo vesiculo ureteral previo... y puede durar de 3 a 10 días. Lo habitual es que en las primeras 24-48 horas desde el inicio del tratamiento antibiótico se note ya una mejoría en la sintomatología del niño.
Habitualmente las ITUs no tienen consecuencias perjudiciales a largo plazo, especialmente si no son frecuentes y sólo afectan al tracto urinario bajo (cistitis). Sin embargo, en los niños más pequeños, las infecciones repetidas no tratadas pueden dar lugar a cicatrices y lesiones en los riñones que pueden dañarlos y afectar a su función.
Tras una infección de orina es habitual la realización de pruebas complementarias. La primera prueba a hacerse, bien de forma ambulatoria o durante el ingreso, es una ecografía renal.
Este procedimiento muchas veces es motivo de nerviosismo para las madres, ya que piensan que algo malo tiene que pasarle a sus pequeños para que le hagan pruebas. Sin embargo, en la gran mayoría de las ocasiones, la ecografía resulta ser normal. Se hace para descartar problemas que se asocian con las infecciones de orina, tales como el reflujo vesico-ureteral (reflujo de orina desde la vejiga hasta los ureteres y a veces hasta los riñones), malformaciones obstructivas, dilatación del tracto urinario...
A los 6 meses puede realizarse una gammagrafía renal, útil para detectar posibles cicatrices o lesiones residuales en el riñón.
En cualquier caso el pronóstico en la mayoría de los casos es favorable.
11 de junio de 2012
Cuando la amigdalitis viene acompañada. La escarlatina
 Últimamente por el servicio de Urgencias pediátricas es muy habitual ver amigdalitis. Aunque los síntomas y signos pueden ser muy variables de un niño a otro, hay un síntoma en concreto que llama mucho la atención: el exantema de la piel.
Últimamente por el servicio de Urgencias pediátricas es muy habitual ver amigdalitis. Aunque los síntomas y signos pueden ser muy variables de un niño a otro, hay un síntoma en concreto que llama mucho la atención: el exantema de la piel.De hecho, es frecuente que el mismo exantema y no la odinofagia (dolor de garganta) o la fiebre sean el motivo de consulta. Así, cuando haces la exploración física y echas un vistazo a la garganta, las amigdalas grandes, rojas y con exudado, te dan la clave diagnóstica.
Pero, ¿qué es la escarlatina? Se trata de una enfermedad infecto-contagiosa que cursa con: fiebre, amigdalitis, exantema y descamación. Aunque su nombre pueda dar un poco de "miedo" no dejan de ser las típicas anginas, producidas por el mismo germen, que se tratan igual y tienen la misma peligrosidad que éstas.
El contagio se produce a través del aire, por las gotitas de secreciones respiratorias, desde la persona enferma a la sana. También puede transmitirse por objetos o alimentos, aunque este mecanismo de transmisión es mucho menos frecuente.
La causa de esta enfermedad infecciosa es una bacteria, en concreto el Streptococo betahemolítico del grupo A.
Es más frecuente en niños mayores de 6 años, siendo rara en recién nacidos y lactantes, donde son más habituales las amigdalitis de causa vírica. Ocurren sobre todo en invierno y primavera.
Los síntomas que producen son:
- Periodo de incubación: que dura entre 3 y 5 días y es asintomático.
- Periodo podrómico o de invasión: de 12-24 horas con inicio brusco: fiebre elevada, vómitos y cefalea, faringoamigdalitis dolorosa (amigdalas rojas, edematosas y con exudado blanco-grisáceo), punteado rojo en el paladar, lengua saburral (cubierta por una capa blanquecina pero con puntos y bordes rojos).
- Periodo exantemático: erupción generalizada de color rojizo intenso (escarlata), puntiforme (textura en carne de gallina o papel de lija grueso, "niño rasposo"), que se blanquea a la presión; más intenso en las flexuras, como las axilas, lineas que ya no blanquean. Puede afectar a palmas y plantas de manos y pies. La erupción se suele iniciar en el cuello y en la cara, y se caracteriza por enrojecimiento de frente y mejillas, respectando el triángulo nasolabial, es decir, alrededor de la boca. Después se extiende al resto del cuerpo, de arriba hacia abajo. La lengua tiene aspecto aframbuesado.
- Periodo de descamación: el exantema se resuelve en 3-4 días en forma de descamación, que se acompaña de mejoría del estado general. La descamación también comienza de arriba hacia abajo.
 El diagnóstico es fundamentalmente a través de la clínica. También se puede hacer un Streptotest, que no es más que una detección rápida del antígeno del estreptococo, o un frotis faríngeo.
El diagnóstico es fundamentalmente a través de la clínica. También se puede hacer un Streptotest, que no es más que una detección rápida del antígeno del estreptococo, o un frotis faríngeo.
El tratamiento se basa en antibióticos, en concreto la penicilina o la amoxicilina se consideran de elección. La dosis del fármaco se ajusta al peso del niño, y el tratamiento tiene una duración de 10 días. Durante el periodo febril se pueden usar antitérmicos, siendo de elección el ibuprofeno porque a diferencia del paracetamol, este tiene propiedades antiinflamatorias, útiles para ayudar a la resolución de la faringoamigdalitis.
Como posibles complicaciones, se encuentra la fiebre reumática, que afecta al corazón. Su frecuencia se reduce mucho con el tratamiento antibiótico adecuado, y en los últimos casos se ven muy pocos casos. Y por el otro lado se encuentra la llamada glomerulonefritis postestreptocócica, algo más frecuente, que afecta al riñón, y no tiene relación con el tratamiento antibiótico. Da lugar a orinas oscuras con pérdida de proteínas en la orina con edemas (hinchazón sobre todo en tobillos y párpados), que casi siempre cura sin dejar secuelas.
Se puede pasar la escarlatina más de una vez, hasta tres veces, ya que existen al menos tres toxinas productoras de exantema. Así, una misma persona puede sufrir varios episodios de escarlatina por toxinas frente a las que no ha creado anticuerpos aún.
El niño podrá volver al colegio una vez que haya desaparecido la fiebre y una vez que han pasado 24 horas desde el inicio del tratamiento antibiótico.
7 de junio de 2012
La "enfermedad del bofetón" o megaloeritema
Últimamente por el servicio de Urgencias pediátricas estamos viendo bastantes exantemas cutáneos. Si hace poco os hablaba de la escarlatina, hoy os quiero hablar de la vulgarmente llamada "enfermedad del bofetón", también conocida como megaloeritema, eritema infeccioso o 5º enfermedad.
¿Por qué se produce?
La causa de esta enfermedad es el parvovirus B19. Se puede ver durante cualquier época del año, pero es quizá más frecuente en primavera.
¿Cómo se contagia?
El contagio se produce por vía aérea, a través de pequeñas gotitas de secreciones que emite el enfermo al toser, hablar... El niño es contagioso los primeros 6-20 días tras la infección (periodo de incubación y primeros síntomas) y deja de serlo cuando aparecen las primeras manifestaciones cutáneas.
No es un virus especialmente contagioso pero sí pueden verse pequeñas epidemias en colegios y guarderías. La edad de mayor incidencia es entre los 2 y los 12 años.
¿Cuales son los síntomas?
Distinguimos dos periodos:
¿Cuales son las complicaciones?
¿Cómo se trata?
¿Por qué se produce?
La causa de esta enfermedad es el parvovirus B19. Se puede ver durante cualquier época del año, pero es quizá más frecuente en primavera.
¿Cómo se contagia?
El contagio se produce por vía aérea, a través de pequeñas gotitas de secreciones que emite el enfermo al toser, hablar... El niño es contagioso los primeros 6-20 días tras la infección (periodo de incubación y primeros síntomas) y deja de serlo cuando aparecen las primeras manifestaciones cutáneas.
No es un virus especialmente contagioso pero sí pueden verse pequeñas epidemias en colegios y guarderías. La edad de mayor incidencia es entre los 2 y los 12 años.
¿Cuales son los síntomas?
Distinguimos dos periodos:
- Fase prodrómica (7-10 días): fiebre, mal estado general, mialgias y cefalea.
- Fase exantemática (11 días): enrojecimiento de ambas mejillas de aparición súbita (como si hubieran abofeteado al niño), y a continuación erupción en tronco y extremidades. No suele existir afectación de palmas y plantas. A continuación se produce un aclaramiento central del mismo, dando lugar a un aspecto reticulado o de encaje. Este exantema puede aparecer y desaparecer en las siguientes 1-4 semanas, sobre todo ante la exposición a la luz solar, el calor, o el frote de la piel, factores que habría que evitar.
¿Cuales son las complicaciones?
Generalmente se trata de un proceso banal, y raras veces da lugar a complicaciones. Entre las posibles se encuentra la anemia y artritis-artralgias sobre todo de las rodillas.
¿Cómo se trata?
No requiere ningún tratamiento específico, por lo que el niño puede llevar vida normal. Simplemente se recomienda evitar los factores antes citados para evitar recidivas.
3 de junio de 2012
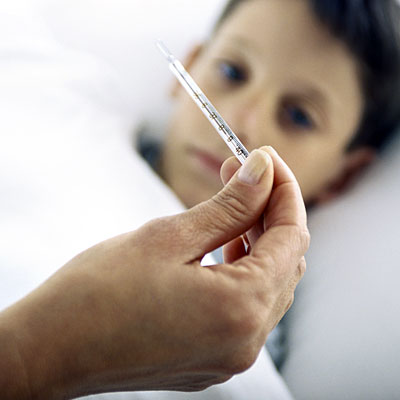
Fiebrefobia. La fiebre en los niños.
Una de las consultas más frecuentes en Urgencias pediátricas es la fiebre. Se trata de un motivo de preocupación para los padres, generalmente cuando es alta o cuando no responde adecuadamente a antitérmicos.
Pero, ¿qué es la fiebre? Se trata de un síntoma - que no una enfermedad - que consiste en tener una temperatura axilar mayor a 38 grados. Hablamos sin embargo de febrícula cuando la temperatura se encuentra entre 37 y 38 ºC.
El aumento de la temperatura corporal no es más que una herramienta que tiene nuestro organismo para defenderse. Y es que se ha comprobado que la fiebre es un mecanismo fisiológico para aumentar la eficacia de nuestro sistema inmunitario: dificulta el crecimiento bacteriano y la replicación viral. Así pues, lejos de ser nuestra enemiga, puede resultar incluso nuestra aliada.
Cuando un niño tiene fiebre, ante todo, tranquilidad. Debemos después fijarnos en otros síntomas y signos secundarios que nos pueden orientar a un cuadro banal o a algo grave. Por ejemplo, si nuestro niño tiene un buen estado general, se muestra activo, sigue jugando, tiene buen color... podemos guardar la calma. Pero sin embargo, hay ciertos signos de alarma que debemos tener en cuenta ante un niño con fiebre:
El aumento de la temperatura corporal no es más que una herramienta que tiene nuestro organismo para defenderse. Y es que se ha comprobado que la fiebre es un mecanismo fisiológico para aumentar la eficacia de nuestro sistema inmunitario: dificulta el crecimiento bacteriano y la replicación viral. Así pues, lejos de ser nuestra enemiga, puede resultar incluso nuestra aliada.
Cuando un niño tiene fiebre, ante todo, tranquilidad. Debemos después fijarnos en otros síntomas y signos secundarios que nos pueden orientar a un cuadro banal o a algo grave. Por ejemplo, si nuestro niño tiene un buen estado general, se muestra activo, sigue jugando, tiene buen color... podemos guardar la calma. Pero sin embargo, hay ciertos signos de alarma que debemos tener en cuenta ante un niño con fiebre:
- Mal estado general, irritabilidad, letargia, decaimiento, confusión, no respuesta a estímulos físicos o verbales, dificultad para respirar
- Presencia de petequias en la piel, esto es, manchitas rojas, generalmente puntiformes, que no desaparecen a la presión, sobre todo las que aparecen de la linea intermamilar hacia abajo. Las que aparecen por encima de esta linea imaginaria, pueden deberse simplemente por el esfuerzo que implican los vómitos o la tos repetida. Así mismo, una infección vírica también puede producir petequias.
- En niños menores de 3 meses la fiebre adquiere mayor importancia, porque puede ser un síntoma de bacteriemia oculta.
- Una temperatura corporal >41ºC.
- Rigidez de nuca franca: sólo puede explorarse en niños mayores de 1-2 años. Se dice que hay rigidez de nuca cuando el niño no es capaz de sujetar un papel entre su mentón con la boca cerrada sobre su pecho. En cualquier caso, una temperatura corporal elevada puede producir cierta rigidez nucal, por lo que habría que valorarlo de nuevo tras bajar la fiebre.
- Convulsiones, sobre todo si es la primera vez que ocurre.
Uno de los mayores temores que genera la fiebre en los padres es la posibilidad de desencadenar ataques epilépticos. Esto sólo ocurre en una proporción pequeña de casos y suele haber predisposición genética y antecedentes familiares. Cuando es así, no implica un mayor riesgo de epilepsia en la infancia. Así mismo, tampoco una fiebre elevada es sinónimo de daño cerebral.
Por otro lado lo que produce una crisis convulsiva febril no es una temperatura muy elevada, si no un descenso o un aumento brusco de la misma.
Además, muchos padres temen que la fiebre produzca daño cerebral, cosa que no ocurre a menos que la temperatura sea superior a los 42ºC.
Por otro lado lo que produce una crisis convulsiva febril no es una temperatura muy elevada, si no un descenso o un aumento brusco de la misma.
Además, muchos padres temen que la fiebre produzca daño cerebral, cosa que no ocurre a menos que la temperatura sea superior a los 42ºC.
El tratamiento de la fiebre se basa primero en medidas físicas. Ante una febrícula (temperatura axilar entre 37-38 ºC) puede ser suficiente con estas, ya que existe una tendencia exagerada a tratar con fármacos cualquier ligero aumento de la temperatura corporal. Sólo tendrá sentido tratar enérgicamente una febrícula o una fibre en pleno ascenso ante antecedentes de convulsión febril. Entre las medidas físicas se encuentran:
Ante una fiebre (temperatura axilar mayor de 38 ºC) además de la medidas físicas descrita se pueden emplear fármacos antipiréticos. Los más conocidos son el paracetamol (apiretal) y el ibuprofeno (dalsy), que se pautan cada 4-6 horas con una dosis que depende del peso del niño. El primero se puede dar a cualquier edad, y el ibuprofeno a partir de los 6 meses.
- Permitir que el niño pierda el calor sobrante desabrigándole. Se le puede dejar simplemente con una camiseta o un body.
- Paños húmedos en axilas, ingles y frente.
- Baños con agua tibia (que no fría), hasta 20 minutos.
- Ofrecer líquidos fríos con frecuencia para recuperar las pérdidas y evitar las deshidrataciones.
Ante una fiebre (temperatura axilar mayor de 38 ºC) además de la medidas físicas descrita se pueden emplear fármacos antipiréticos. Los más conocidos son el paracetamol (apiretal) y el ibuprofeno (dalsy), que se pautan cada 4-6 horas con una dosis que depende del peso del niño. El primero se puede dar a cualquier edad, y el ibuprofeno a partir de los 6 meses.
Los antitérmicos NO CURAN nada. Sólo constituye un tratamiento sintomático, para que los niños (y los padres) se sientan mejor.
En cualquier caso los antipiréticos no deben darse a TODOS los niños, porque no disminuyen la duración de la enfermedad y tampoco sus complicaciones.
Los antibióticos así mismo tampoco curan la fiebre. Parece que a algunos padres si no le recetas antibióticos, no se van contentos para casa. Hay muchos cuadros que producen fiebre que se resuelven solos, y además, muchos de ellos están causados por virus. Y es que los antibióticos son unos fármacos que luchan solamente contra las bacterias. El empleo injustificado e indiscriminado de los antibióticos es la causa de que muchas bacterias se hagan resistentes a los mismos, dificultado el tratamiento de las mismas ante nuevas infecciones.
Fiebre no es siempre sinónimo de infección. Por ejemplo, en niños muy pequeños un sobreabrigo puede aumentar su temperatura corporal. Así mismo, la dentición o algunas vacunas, pueden también incrementarla.
Fiebre no es siempre sinónimo de infección. Por ejemplo, en niños muy pequeños un sobreabrigo puede aumentar su temperatura corporal. Así mismo, la dentición o algunas vacunas, pueden también incrementarla.
Suscribirse a:
Entradas (Atom)